
Sammendrag
Polymyalgia revmatika (PMR) er en revmatisk sykdom som rammer eldre, spesielt de over 50 år, og er mer vanlig i Nord-Europa. Viktige kjennetegn inkluderer betennelse rundt muskler og ledd, som fører til sterke muskelsmerter og stivhet, spesielt i skuldre, hofter og lår, ofte verst om morgenen. Blodprøver viser vanligvis høye verdier av CRP og SR.
Årsaken til PMR er ukjent, men genetiske faktorer kan spille en rolle3. Symptomene inkluderer også influensalignende tegn som feber og tretthet4. Omtrent 20% av de med PMR kan også ha temporalis arteritt, som krever rask behandling.
Diagnosen stilles basert på sykehistorie, klinisk undersøkelse og blodprøver. I noen tilfeller kan bildediagnostikk som PET/CT være nyttig6. Behandlingen fokuserer på å redusere betennelse og lindre symptomer, hovedsakelig med prednisolon. Dosen trappes gradvis ned, men tilbakefall er vanlig. Kalsium og D-vitamintilskudd brukes for å forebygge benskjørhet. Alternative medikamenter som metotreksat og biologiske legemidler (tocilizumab) har mindre effekt, men kan vurderes i noen tilfeller. PMR er vanligvis en godartet sykdom med god prognose, men noen trenger langvarig behandling.
Definisjon
Polymyalgia revmatika (PMR) er en revmatisk sykdom som kjennetegnes av betennelse i muskler og ledd. Den rammer oftest personer over 50 år, og er spesielt vanlig i Nord-Europa. PMR er den vanligste autoimmune revmatiske sykdommen etter leddgikt. Sykdommen debuterer ofte brått med sterke smerter og stivhet i skuldre, hofter og lår. Stivheten er vanligvis verst om morgenen. Blodprøver som CRP og senkningsreaksjon (SR) viser (nesten) alltid høye verdier (referanse: Acharya S, 2022). Hodepine, oftest i en tinning, kan skyldes temporalis arteritt, kjempecelle arteritt som komplikasjon, noe som kan tilsi behov for vurdering også hos revmatolog (referanse: Gonzales-Gay MA, 2017).
Forekomst
Polymyalgia revmatika (PMR) forekommer sjelden før 60-årsalder, og er vanligst hos personer mellom 70 og 80 år. Sykdommen rammer noe hyppigere kvinner enn menn.
I Norge er det beregnet at det årlig oppstår 112,6 nye tilfeller av PMR per 100 000 innbyggere over 50 år (referanse: Gran JT, 1997). Til sammenligning er forekomsten i Italia mellom 12 og 23 tilfeller per 100 000 innbyggere (referanse: Manzo C, 2019). PMR er dermed vanligere i Nord-Europa enn i Sør-Europa. Sykdommen er svært sjelden blant personer med afrikansk eller asiatisk opprinnelse.
Sykdomsårsak
Den utløsende sykdomsårsaken til PMR er ukjent. Man vet imidlertid at det er en revmatisk betennelse, ikke en infeksjon, som rammer vevet rundt leddene. Betennelsen kan oppstå i sener, slimposer og ledd, spesielt i skuldre, hofter, nederst i ryggen (processus spinosis) og i nakken (referanse: Nesher G, 2016). I noen tilfeller kan det også være en mild betennelse i blodårene (referanse: Gonzales-Gay MA, 2017).
Selv om årsaken er ukjent, tyder økt forekomst av PMR blant nære slektninger på at genetiske faktorer kan spille en rolle. Det er viktig å merke seg at selve muskelcellene ikke angripes av betennelsen.
Symptomer
Typiske symptomer på PMR inkluderer:
- Allmenntilstand. Omtrent halvparten av pasientene opplever influensalignende symptomer som feber, nattesvette og tretthet (referanse: Matteson EL, 2017). I løpet av timer til få dager utvikles stivhet og smerter i muskler i nakke, overarmer, bekken og lår slik at en nesten ikke kommer opp av sengen om morgenen. Uten behandling (prednisolon) vil det tilkomme dårlig appetitt og vekttap etter hvert.
- Smerter og stivhet i muskler og ledd. Dette er mest fremtredende i skuldre, hofter og lår, og er ofte verst i tidlige nattetimer og om morgenen. Ofte er det vanskelig å skille symptomer fra muskler og ledd. Forbigående hevelse i enkelte ledd (artritt) forekommer hos ca.25% (referanse: Salvarani C, 1998).
- Nedsatt bevegelighet: Det kan være vanskelig å løfte armene eller reise seg fra en stol på grunn av smerter og stivhet.
- Hodepine og temporalis arteritt: Omtrent 20% av personer med PMR har samtidig betennelse i tinningarterien (temporalis arteritt/ kjempecelle/storkars- vaskulitt). Dette kan gi nye hodesmerter, ofte både på dagtid og om natten, samt ømhet langs pulsåren i tinningen eller bak øret. Temporalis arteritt er en alvorlig tilstand som krever rask behandling. Ultralydundersøkelse av tinning-åren, eventuelt supplert med en vevsprøve fra tinningartrien vil kunne sikre diagnosen. Det er verdt å merke seg at omtrent halvparten av alle med temporalis arteritt også har PMR (referanse: Gonzales-Gay MA, 2017).
Kreft. Polymyalgia revmatika er ikke assosiert med kreftsykdom (referanse: Myklebust G, 2002).
Undersøkelser
Diagnosen PMR stilles vanligvis basert på sykehistorie, klinisk undersøkelse og blodprøver.
Sykehistorie: «Riktig» alder (>50 år) er viktig. Legen vil spørre om symptomer, sykdomsdebut og eventuell hodepine.
Klinisk undersøkelse viser besværet bevegelsesmønster på grunn av tydelige smerter og stivhet. Legen vil undersøke bevegeligheten i skuldre, nakke og hofter og kjenne etter ømhet. Åpenbart redusert muskelkraft er ikke typisk (obs! myositt/myopati). Tinning-arteriene undersøkes for ømhet og synlig fortykkelse med tanke på mulig samtidig temporalis arteritt.
Blodprøver viser vanligvis forhøyede betennelsesmarkører (SR og CRP). Spesielle tester for PMR finnes ikke. Blodprøver som undersøkes ved mistanke om PMR kan omfatter: Hemoglobin, hvite blodlegemer (leukocytter), blodplater (trombocytter), SR (senkningsreaksjon), CRP, kalsium, alkalisk fosfatase (ALP), blodsukker (glukose), CK, TSH (stoffskiftet), serumelektroforese, CCP antistoff, ANA (antinukleære antistoff) og ANCA.
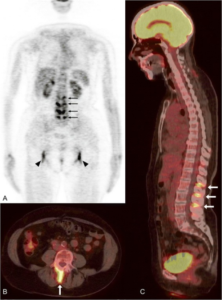
Bildediagnostikk er vanligvis ikke nødvendig. I uklare, atypiske tilfeller (feber av ukjent årsak, vedvarende tegn til betennelse hos relativt ung pasient, manglende behandlingsrespons, uklart vekttap) kan PET/CT være diagnostisk nyttig. PET/CT ved PMR viser hos ca. 50% typisk 18FDG opptak i nakke og rygg (ved prosessus spinosus). Mange har også opptak omkring skuldre, hofter og i bekken. PET/CT kan også påvise vaskulitt i store arterier (referanse: van der Geest KSM, 2021). Vær oppmerksom på at opptak ved arteriosklerose kan forveksles med vaskulitt i denne aldersgruppen. Ultralyd av ledd og sener kan også bidra til diagnosen (referanse: Lagnocco A, 2015).
Vevsundersøkelse (biopsi) av tinning-arterien (arteria temporalis) gjøres bare hvis det er mistanke om assosiert temporalis arteritt. Vevsprøve fra muskler kan vise forandringer i små blodårer (referanse: Kojiwa S, 1991) eller normale forhold og er vanligvis unødvendig å utføre.
Diagnosen
Alder over 50 år, de fleste er 70-75 år. Nye muskelsymptomer i både nakke, skuldre, hofter og lår. Forhøyet blodsenkning (SR) og CRP i blodprøver. Den skiller seg således fra kroniske smerter som ved fibromyalgi. Ved mistanke om annen sykdom i muskler bør også ”CK” (kreatin kinase) i blodprøve kontrolleres for å utelukke tegn til ”myositt” (se også Differensialdiagnoser nedenfor).
Klassifikasjonskriterier
Foreslåtte nye (2012) EULAR/ACR kriterier (litteratur: Dasgupta B, 2012)
A. Forutsetning:
- Alder minst 50 år ved debut
- Skuldersmerter bilateralt
- SR og/eller CRP forhøyet
B. I tillegg: Skår/vekting: minst 4 taler for PMR:
| Morgenstiv minst 45min | 2 |
| Hofter: smerte eller redusert bevegelighet | 1 |
| Fravær av RF eller ACPA (a-CCP) i blodprøver | 2 |
| Fravær av annen leddaffeksjon | 1 |
C. Ved bruk av ultralyd:
- Ett skulderledd med subdeltoid bursitt, bicepstendinitt og/eller glenohumoral synovitt og minst ett hofteledd med synovitt eller tokanter-bursitt = 1 poeng i tillegg
- Begge skuldre med subdeltoid bursitt, biceps tenosynovitt eller glenohumoral synovitt = 1 poeng i tillegg
Lignende tilstander (differensialdiagnoser)
PMR kan ligne på andre sykdommer, blant annet:
- Addisons sykdom (kortisol-mangel). Utmattelse, svimmelhet og vekttap, men normale inflammasjonsprøver (SR og CRP). Kan oppstå etter avsluttet kortisonbehandling (sekundær Addisons) eller som egen (primær) sykdom.
- Aclasta -infusjon (zolendronate) mot osteoporose kan i løpet av få døgn utløse et PMR-lignende sykdomsbilde. God effekt av prednisolon og et kortvarig sykdomsforløp forventes.
- COVID-19 vaksine kan også utløse et PMR-lignende sykdomsbilde. Enkelte vil ha behov for prednisolon. Symptomene går vanligvis raskere over enn ved klassisk PMR (Nielsen AW, 2022)
- Fibromyalgi. Kroniske smerter i årevis, oftest kvinner, normale betennelsesprøver (SR og CRP), ømhet ved trykk/palpasjon (tenderpoints)
- Frozen shoulder (og andre skuldersykdommer). Begynner i en skulder, normale betennelsesprøver (SR og CRP).
- Hypothyreose (lavt stoffskifte). Vektøkning, lav f-T4 og høy TSH i blodprøver.
- Infeksjoner med feber, symptomer fra primært infeksjons-fokus. Opportunistiske infeksjoner. Tropesykdommer.
- Parkinsons sykdom og parkinsonisme. Stivhet (rigiditet), men normale betennelsesprøver (SR, CRP), skjelving (tremor).
- Polymyositt. Muskelbetennelse med kraftsvikt, høy kreatin kinase (CK) i blodet, ikke alle har smerter (40%), (morgen-) stivhet i muskler lite uttalt.
- RS3PE Remitting seronegativ, symmetric synovitis with pitting oedema. Hevelser/ødem på håndrygger, leddbetennelser (artritt). SR og CRP er høye (som ved PMR)
- Revmatoid artritt (leddgikt, RA). Særlig ved start i høy alder kan RA ha muskelsmerter og stivhet, artritt i finger- og tå-ledd er uvanlig ved PMR, de fleste har anti-CCP i serum (ACPA-antistoff).
- Stiff person syndrom (sjelden nevrologisk sykdom). Ekstrem stramme rygg og magemuskler, bisarre bevegelser, kramper, normale inflammasjons-parametere (SR og CRP). Noe yngre personer.
- Temporalis arteritt. Ny hodepine (oftest tinning eller bakhodet).
- VEXAS syndrom. Kronisk revmatisk betennelse blant middelaldrende menn og skyldes en tilkommet gen-mutasjon. Ikke tilstrekkelig virkning av prednisolon.
Behandling
Behandling av PMR fokuserer på å redusere betennelse og lindre symptomer. Hovedbehandlingen er kortisontabletter, vanligvis prednisolon.
Før behandlingen startes er det viktig å være oppklart om sykdommen og hva behandlingsmålet er, samt bivirkninger som kan oppstå. Ved sikker diagnose begynnes behandlingen straks. En bør vurdere om diabetes (sukkersyke), glaukom (grønn stær), osteoporose (benskjørhet) eller magesår foreligger fordi prednisolon ofte forverrer disse tilstandene.
NSAIDs: Svært få, kanskje under 5 % med PMR, egner seg for behandling med NSAIDs. Hvis NSAIDs velges, bør effekten vurderes innen 3 – 7 dager. Kombinasjon av NSAIDs og kortikosteroider øker risikoen for mageblødning, noe som særlig blant eldre kan være en alvorlig bivirkning.
Prednisolon i behandling av PMR. Det finnes ingen gode alternativer til Prednisolon som raskt reduserer betennelse og lindrer smerter og stivhet.
- Startdose Prednisolon 15 – 25 mg/døgn er tilstrekkelig.
- Behandlingsrespons er individuell, men effekten kommer i løpet av få dager, og en nedtrapping av dosen begynner. Dersom ikke 90% av symptomene går tilbake innen 3-4 dager kan dosen økes til 30mg/dag, eller det gjøres en nærmere vurdering av differensialdiagnoser (se ovenfor). Dosen reduseres deretter gradvis.
- Prednisolon tas om morgenen, alternativt tas 2/3 av dosen om morgenen, 1/3 på ettermiddagen.
- Det finnes mange forslag til nedtrappingsplaner, men individuelle forskjeller i sykdomsforløp gjør at tilpasninger alltid må vurderes. Noen anbefaler å redusere prednisolon-dosen med 2.5 mg hver måned til den er 10 mg daglig, deretter en langsommere reduksjon (referanse: Lundberg IE, 2022). Klinisk erfaring tilsier også at en ved ukomplisert forløp kan redusere noe raskere, slik at prednisolon-dosen innen 4-8 uker er 10mg/dag, forutsatt normal, eller nærmest normal CRP og SR under behandlingen.
- Innen 6 måneder er en prednisolon-dose på 7,5-5mg daglig realistisk å oppnå.
- Langsom videre dose-reduksjon frem mot avslutningsforsøk etter ca. ett års behandling er aktuelt å forsøke. Noen trenger likevel behandling over lengre tid, opp til flere år. Dette gjelder særlig der også større blodårer er angrepet (vaskulitt i store kar, non-kranial storkarsvaskulitt).
- Tilbakefall under dosereduksjonen er vanlig når man forsøker lavest mulig dose. CRP forventes å stige ved økende sykdomsaktivitet. Ved tilbakefall (ses hos 50%) økes prednisolon til dosen som sist hadde tilstrekkelig effekt. Tilfeller med samtidig vaskulitt i store arterier vil ofte trenge høyere prednisolon-dose og lengre behandlingsvarighet (Gonzalez-Gay, 2017).
- Ved tilbakefall (stive, smertefulle muskler særlig om morgenen og økende CRP i blodprøve) økes Prednisolon til den siste effektive dosen (ikke startdosen).
- Månedlige CRP-kontroller, fortrinnsvis via fastlegen kan bidra til sikrere oppfølging.
For å redusere risiko for benskjørhet (osteoporose) ved prednisolon-behandling gis kalsium og D-vitamintilskudd (for eksempel Calcigran Forte 1000mg/800IE, 1 tygge-tabletter om kvelden). Vurder henvisning til bentetthetsmåling. Blodsukker kontrolleres før og etter start med Prednisolon for å utelukke diabetes mellitus (Type2) som kan utløses av Prednisolon.
Andre medikamenter mot PMR: I noen tilfeller kan det være aktuelt med andre medikamenter som metotreksat eller biologiske legemidler.
- Metotreksat i lave doser (7,5-10mg/uke) kan redusere behovet for prednisolon hos enkelte (referanse: Lundberg IE, 2022), men virkningen er klart dårligere dokumentert enn ved leddgikt (revmatoid artritt). Metotreksat er ikke standard-behandlingen ved PMR, selv om EULAR-organisasjonen anbefaler bruk i noen tilfeller (referanse: Steel L, 2016).
- Biologiske legemidler brukes vanligvis ikke som førstelinjebehandlinger og utprøvende ved PMR fordi dokumentasjonen på effekt og bivirkninger ennå er begrenset. Likevel kan biologiske legemidler være et alternativ for pasienter som ikke responderer tilstrekkelig på prednisolon eller som opplever hyppige tilbakefall. Behandlingen bør helst gis i et kort tidsrom, for eksempel inntil 16 uker. Noen studier har undersøkt effekten av tocilizumab (RoActemra) oftest kombinert med prednisolon. Det er indikasjoner på at medikamentet kan ha en viss effekt hos noen pasienter. Virkningen kommer imidlertid langsommere enn ved prednisolon, og det er risiko for bivirkninger, spesielt infeksjoner. men kan bidra til at prednisolon kan avsluttes raskere (etter 6 måneder hos noen) (referanse: Lundberg IE, 2022). Andre biologiske legemidler, som secukinumab (Cosentyx) og abatacept (Orencia), har ikke vist overbevisende effekt, og det er behov for mer forskning.
- JAK-hemmere kan være et lovende alternativ, men det gjenstår (per 2024) å vise om JAK-hemmere som tofacitinib/Xeljanz og baricitinib/Olumiant vil få en plass i behandlingen av PMR (referanse: Ma X, 2023).
Sykdomsforløp og prognose
PMR er vanligvis en godartet sykdom med god prognose. De fleste pasienter oppnår god kontroll på symptomene med prednisolonbehandling. Behandlingsvarigheten varierer, men mange kan avslutte behandlingen innen ett-to år. Noen pasienter kan oppleve tilbakefall av sykdommen, og trenger da en ny periode med behandling.
Etter oppstart av prednisolon bør blodsukker kontrolleres fordi kortison kan utløse diabetes hos disponerte personer. Også blodtrykk bør måles for å utelukke stigende verdier under behandlingen. Osteoporose/benskjørhet kan oppstå ved langvarig prednisolon-behandling og forebyggende tiltak er aktuelt. Disse omfatter vurdering på å utføre DEXA-måling.
EULAR anbefalinger om utredning, behandling og oppfølging (referanse: Dejaco C, 2015)
Metodebok Norsk Revmatologisk Forening/Legeforeningen
Litteratur
- Wendling D, 2024 (franske retningslinjer)
- Dejaco C, 2023 (“treat to target”)
- Acharya S, 2022
- Lundberg IE, 2022
- Castaneda S, 2019
- Gonzalez-Gay, 2017
- Nesher G, 2016
- Weyand CM, 2014
- Grans Kompendium i Revmatologi

