Definisjon
Storkars-vaskulitt er betennelse i store arterier (pulsårer), i praksis gjelder det hovedpulsåren (aorta) og de nærmeste grenene (referanse: Pugh D, 2023). Disse sykdommene kan inndeles i fem hovedgrupper:
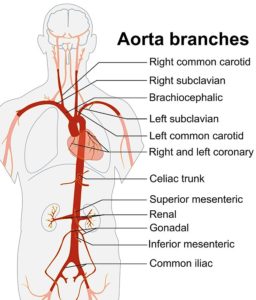
- Isolert aortitt kjennetegnes ved at bare en begrenset del av hovedpulsåren (aortitt) er angrepet. Tilstanden kan inndeles i en primær form uten annen sykdom eller sekundære former. Noen kjenner ubehag i området for betennelsen som kan være i brystet eller i mage-området. En mulig komplikasjon er aorta-aneurisme. Vennligst les mer om isolert aortitt på separat side.
- Takayasus arteritt angriper typisk unge kvinner. Tidlige symptomer kan være nattesvette, lett feber og smerter på halsen, men er ofte vanskelig å gjenkjenne (referanse: Gudbrandsson B, 2017). Vennligst les mer om Takayasus arteritt på separat side.
- Temporalis arteritt (arteritis temporalis) kalles også kjempecellearteritt. Nesten alle som får diagnosen er over 50 års alder, og forekomsten øker fra 60 års alder med en topp i 70-årene. Tinning-arterier (arteria temporalis) er oftest angrepet, slik at tinning-hodepine er typisk, men i noen tilfeller angripes utelukkende pulsårer utenom hodet (non-kranial /ekstrakranial temporalis arteritt: se pkt. 4. nedenfor). Symptomene er da mye vanskeligere å gjenkjenne. Temporalis arteritt er beskrevet utfyllende på egen side.
- Non-kranial/ekstrakranial storkarsvaskulitt (idiopatisk, uspesifisert vaskulitt i store arterier utenom i hodet) ligner temporalis artritt, men kraniale/hode- arterier er ikke angripes. Tilstanden bør mistenkes blant personer over 50 års alder med uklart forhøyede betennelsesprøver kombinert med påfallende nattesvette, slapphet og vekttap. Enkelte har polymyalgia revmatika med nye smerter og stivhet i muskler (referanse: Lensen KDF, 2016). Tilstanden skilles oftest fra isolert aortitt (pkt. 1 ovenfor), fra Takayasus arteritt (pkt. 2) og fra klassisk temporalis arteritt (pkt. 3). Sammenlignet med temporalis arteritt begynner non-kranial storkars-vaskulitt oftest litt tidligere (median 65 års alder, mens temporalis arteritt alder 71-72 år). Symptomene er vanskelig å gjenkjenne og det tar derfor lengre tid å stille diagnosen. Andelen kvinner er noe høyere og sykdomsforløpet varer lengre (referanse: Lensen KDF, 2016). Komplikasjoner fra øyne / syn forventes derimot ikke ved non-kranial storkars-vaskulitt, men betennelsens kan føre til trange pulsårer (stenoser og okklusjoner) og symptomer på klaudikasjon.
- Andre former for vaskulitt i store arterier. Disse kan være relatert til sjeldne revmatiske sykdommer som Cogans syndrom eller Behcets sykdom eller være relatert til infeksjon (mykotiske aneurismer)
Undersøkelser
For å diagnostisere vaskulitt i store blodårer er nærmere undersøkelser nødvendig.
Sykehistorien kartlegger symptomer som ubehag over mulig angrepne pulsårer i hodet, på halsen, i bryst- og mageområdet. Ved langt kommet sykdom kan blodsirkulasjonen være påvirket og medføre svimmelhet, slag, angina pectoris, magesmerter særlig etter måltid (intestinal iskemi/abdominal angina). Klaudikasjon er smerter i armer eller ben på grunn av for lite blodtilførsel (iskemi). Typisk er muskelsmerter som oppstår ved belasting som gange i motbakke eller når en arbeider med løftede armer. Klaudikasjon-symptomer går tilbake ved hvile.
Klinisk undersøkelse vurderer ømhet, størrelse og puls i tinningårene (arteriae temporalis). Ved symptomer palperes også pulsårer i bakhodet (occipital-arterier) og på skalpen/i hodebunnen. En lytter etter bilyder over hals-årer, brystet og mageområdene (dusj-lyder kan tyde på trange pulsårer). Ekstrakranial (ikke i hodet) manifestasjon er klinisk sjelden påvisbar, men en kan kjenne etter puls ved begge håndledd (a. radialis), på føttene (a. dorsalis pedis eller a tibialis posterior) og på halsen (a. carotis). Blodtrykk måles på begge overarmer. Ulikt blodtrykk (med mer enn 10-20 mm Hg forskjell eller manglende puls kan tyde på trang eller stengt pulsåre i armen).
Blodprøver. Alle (>95%) har tegn på betennelse (inflammasjon) i blodprøver med forhøyet CRP (C-reaktivt protein) og blodsenkning (SR). Andre rutineprøver viser ofte normale verdier, men som del av utredningen tas ofte et omfattende antall blodprøver. Disse kan omfatte CRP, senkningsreaksjon (SR), hgb/»boldprosent», hvite blodlegemer/leukocytter med differensialtellinger, blodplater/trombocytter, elektrolytter (natrium, kalium), lever-, nyre- og stoffskifte/thyreoidea-funksjonsprøver, muskelenzym/kreatin kinase (CK), proteinelektroforese, blodsukker/glukose, HbA1c, anti-CCP, ANA og ANCA.
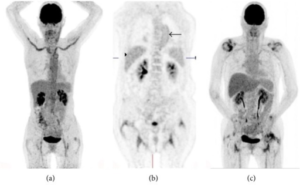
Bildediagnostikk kan omfatte ultralyd med Doppler, CT, MR eller PET/CT. Arterieveggen ved typisk vaskulitt er fortykket, til forskjell fra periaortitt der forandringene er utenfor blodåre-veggen (referanse: Dejaco C, 2018).
Vevsprøve (biopsi) er en viktig undersøkelse for sikkert å diagnostisere betennelse i tinning-pulsåren ved temporalis arteritt. Vevsprøve fra større arterier gjøres i praksis bare dersom komplikasjoner gjør at en ved operasjon må fjerne vev.
Andre: ved sykdomsrelaterte synsforstyrrelser, særlig ved temporalis arteritt, er øyelegeundersøkelse å anbefale. Ved mistanke om at nerver er angrepet kan nevrologvurdering være nødvendig, og ved hjertemanifestasjon gjøres undersøkelse hos hjertespesialist.
Lignende sykdommer/differensialdiagnoser
Kroniske infeksjon (inklusiv tuberkulose), IgG4-relatert sykdom, Erdheim Chester sykdom (sjelden histiocytose), andre vaskulitt-sykdommer som Behçet sykdom, relapsing polychondritt og VEXAS syndromet (referanse: Ramon A, 2022). Kreftsykdommer.
Behandlingen
Før behandlingen startes er det viktig å være oppklart om sykdommen, hva behandlingsmålet er, og om bivirkninger som kan oppstå. Behandlingen er ikke nødvendigvis lik for alle typer vaskulitt i store blodårer.
Prednisolon kan være første valget, både som initial behandling (remisjons-induksjon) og som vedlikeholds-behandling. Dosene tilpasses det individuelle sykdomsforløpet. Noen kan ha effekt av metotreksat i tillegg til prednisolon, noe som vurderes senere i behandlingsforløpet. Enkelte har virkning av biologisk behandling i tillegg til prednisolon. Ved Takayasus arteritt har noen effekt av TNF-hemmere som infliksimab eller adalimumab. Tocilizumab/RoActemra kan også være aktuelt i enkelte tilfeller. Dersom aneurisme opereres, kan ved isolert aortitt sykdommen falle helt til ro slik at medikamenter ikke lenger er nødvendig.
Oppfølging
Sykdomsaktiviteten vurderes fortløpende ut ifra blodprøver. CRP er beste parameter, men SR er også til hjelp sammen med eventuelle symptomer.
Bildediagnostikk. MR- eller CT-angiografi og ultralyd Doppler- undersøkelser brukes for å utelukke utvikling av aneurismer eller tette blodårer (stenoser og okklusjoner). PET/CT kan være nyttig for å kartlegge sykdoms-utbredelsen ved debut, men er til mindre senere i sykdomsforløp fordi behandlingen og arr-forandringer gjør tolkning av resultatene usikker (referanse: van der Geest KSM, 2021).
Benskjørhet. Forebyggende behandling mot benskjørhet (osteoporose) og måling av bentetthet (benmasse) anbefales, siden langvarig prednisolon-behandling øker risiko for osteoporose.
Diabetes. Prednisolon kan også utløse sukkersyke (diabetes). Kontroll av blodsukker, særlig ved høye Prednisolon-doser anbefales.
Blodtrykk. Dersom nyrearteriene angripes kan høy blodtrykk oppstå.
Aneurismer. Blodåreveggen i hovedpulsåren (aorta) kan svekkes av den revmatiske betennelsen. Enkelte utvikler utposing (aneurisme) i aorta, oftest i bryst-delen (thorakalt). Dette er viktig å avdekke. CT- eller MR-undersøkelse av aorta noen ganger i løpet av sykdomsforløpet og etter avsluttet behandling vil utelukke tegn til aneurisme.
Spesialist og fastlege. Tidlig i sykdomsforløpet bestemmer oftest spesialist i revmatologi dosering av prednisolon og tar initiativ til eventuell supplerende medikamenter. Senere i forløpet når bare prednisolon brukes, overtar ofte fastlegen ansvaret.
Prognose
Sykdommene forventes å «brenne ut» etter noen år. Viktig er gradvis reduksjon av prednisolon og etter hvert avslutte all behandling når betennelsen har falt til ro. De fleste trenger likevel behandling i mer enn to år.
Litteratur
- Berti A, 2015
- Lensen KDF, 2016
- Meller J, 2009
- Grayson PC, 2012
- Dejaco C, 2018 (EULAR: bildediagnostikk)
- Salvarani C, 2019 (behandling)